La microbiota
La producción de toxinas debido a un sobrecrecimiento bacteriano intestinal ha sido considerado por la medicina natural como una de las principales causas de problemas de salud. Actualmente también la medicina funcional ha adoptado esta visión y se concentra en el mundo de las bacterias oportunistas y la disbiosis intestinal. La microbiota está de moda.
En esta sección explico la relación entre la microbiota humana y las hipersensibilidades y cómo conseguir tener una sana flora intestinal.
La microbiota intestinal
Numerosos diferentes estudios (1, 2, 3, 4, 5, 6) demuestran la relación existente entre la flora intestinal y las alergias. Existen diversas explicaciones, todas ellas basadas en una condición de la microbiota intestinal llamada disbiosis, caracterizada por un exceso de bacterias oportunistas y/o patógenas (las indeseables) y un déficit de bacterias simbióticas (las beneficiosas), a saber:
A) Si hay una falta de buenas bacterias en el intestino, pueden aparecer diversos problemas:
1) Algunos nutrientes no son bien transformados y absorbidos, principalmente vitaminas del grupo B y K, ni los ácidos grasos de cadena corta. Tampoco no se pueden producir los neurotransmisores como serotonina, dopamina y GABA. Una deficiencia de estas vitaminas y/o neurotransmisores puede conllevar todo tipo de enfermedades, principalmente trastornos neurológicos del sistema nervioso central (irritabilidad, hiperactividad, déficit de atención, espectro autista, trastorno bipolar, depresión, ansiedad, fibromialgia, etc.) e hipersensibilidades sensoriales (al sol, luz, olores, ruido, electromagnetismo).
2) Las buenas bacterias constituyen la primera linea de defensa del sistema inmune situado en el intestino. Neutralizan y absorben sustancias tóxicas que proceden del exterior, inactivándolas. Una de estas sustancias puede ser también el polen y los demás alérgenos que pueden haberse tragado junto con la comida o la saliva.
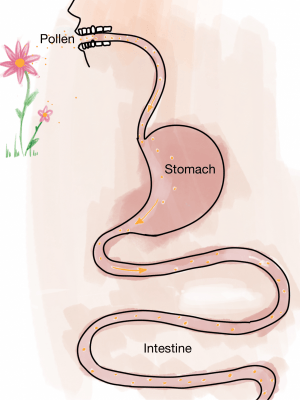
Agentes externos, como polen, polvo, excrementos de ácaros, etc., llegan al sistema digestivo al ser tragados junto con la saliva al hablar o comer.
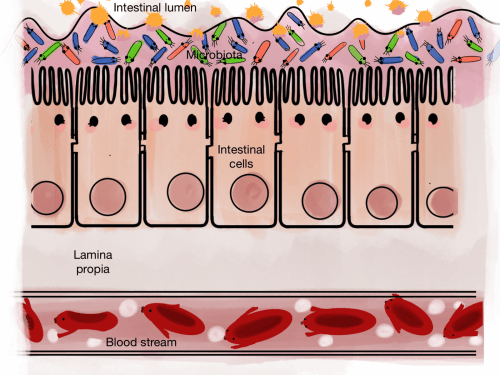
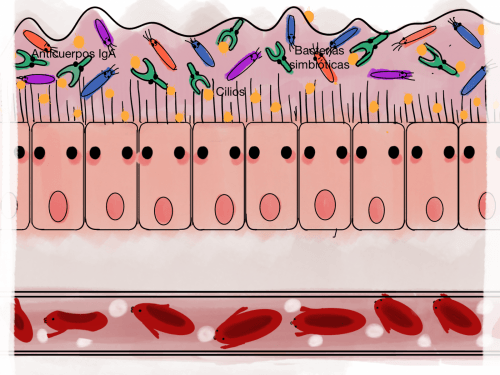
La microbiota simbiótica protege de la entrada de agentes externos
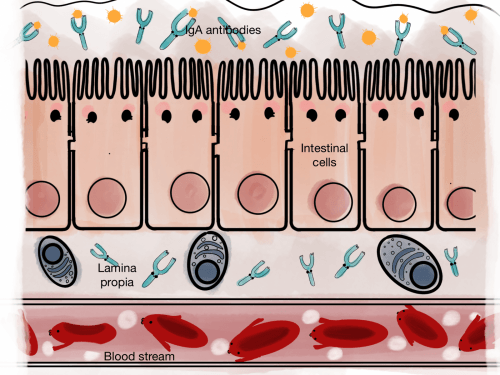
El segundo rol de las bacterias beneficiosas es activar la síntesis de linfocitos, que son glóbulos blancos que protegen el cuerpo produciendo anticuerpos IgA contra microbios, parásitos, y todo tipo de sustancias extrañas, las cuales pueden ser también alérgenos. Otras células inmunitarias que también están afectadas son los neutrófilos y macrófagos. Todas estas células no pueden funcionar correctamente debido a esta deficiencia en la flora intestinal.
Así que finalmente, la inmunidad TH1 que realizan estas células está debilitada, obligando a la respuesta TH2 a trabajar más fuerte, la cual está relacionada con las alergias.
Los anticuerpos IgA eliminan los agentes externos que han llegado hasta el intestino.
La tercera función de las bacterias simbióticas es proteger el revestimiento intestinal y nutrirlo. Cuando faltan buenas bacterias, las bacterias oportunistas y patógenas pueden prosperar. Algunas de ellas, las que tienen forma en espiral, como la Campylobacter, Helicobacter (responsable de las úlceras pépticas) y Borrelia (responsable de la enfermedad de Lyme) y algunas levaduras como Candida Albicans puede causar el síndrome del intestino permeable.
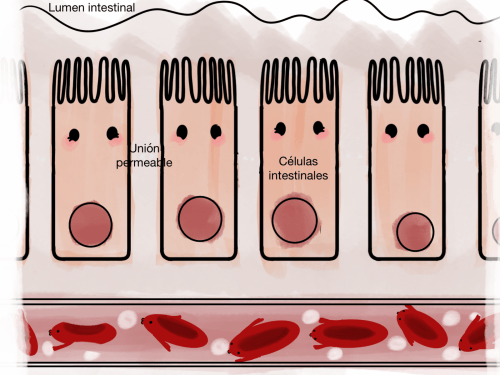
En un intestino permeable, las uniones entre los enterocitos, las células del intestino, están dañadas, de forma que existe una pequeña separación entre ellas que permite el paso de sustancias del lumen intestinal (el espacio por donde transcurren los alimentos) a los capilares sanguíneos y también en dirección contraria. Pequeñas partículas de alimentos parcialmente digeridos, bacterias, tóxicos, etc., pueden atravesar la pared intestinal. Cuando llegan al torrente sanguíneo se desencadena una reacción inmunitaria para eliminar estas sustancias extrañas. Esto se traduce en un sistema inmune TH2 hiperactivo, una inflamación o hipersensibilidad a dichas partículas, entre las cuales se puede incluir alérgenos y alimentos parcialmente digeridos.
| Una microbiota deficiente puede causar un intestino permeable |
Intestino permeable o agujereado: barrera intestinal dañada
En un intestino permeable los agentes externos pueden atravesar la barrera intestinal y llegar hasta los capilares sanguíneos.
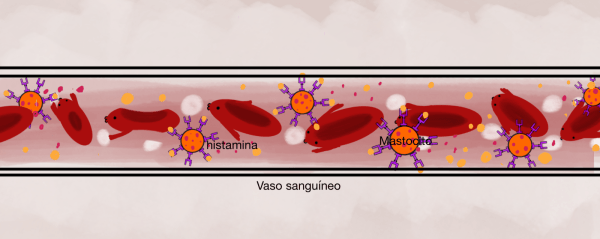
Los anticuerpos IgE en sangre unidos a los mastocitos capturan los antígenos intrusos. Los mastocitos liberan histamina.
Cuando los alimentos parcialmente digeridos atraviesan la unión permeable y llegan al torrente sanguíneo, se activa una reacción mediada por los anticuerpos IgG, dando lugar a las intolerancias alimentarias.
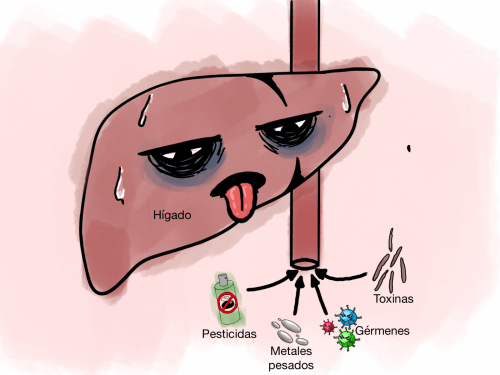
B) Las toxinas producidas por las bacterias oportunistas y patógenas pueden llevar a una condición de sobrecarga de toxinas en el organismo. Una hipótesis que es sostenida por el Higienismo, como se verá en la siguiente sección, es que las vías respiratorias se utilizan como vía de expulsión de estas toxinas. Como consecuencia se puede acabar con una irritación del tracto respiratorio y una mayor sensibilidad a las partículas del aire.
Las bacterias indeseables se alimentan de la comida que nuestro sistema digestivo no puede digerir.
Los residuos o metabolitos resultantes de la digestión bacteriana son toxinas.
El hígado puede encontrarse sobrecargado debido a la gran cantidad de tóxicos y toxinas que tiene que tratar, y no puede eliminar todas las toxinas en sangre.
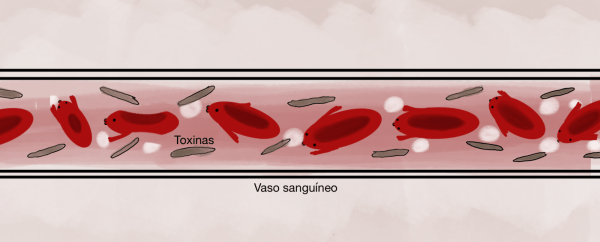
Las toxinas son transportadas por los vasos sanguíneos a diferentes partes del cuerpo para ser almacenados o expulsados por vías alternativas, como la respiratoria.
Esta hipótesis puede explicarse de la siguiente forma: Se conoce que la piel puede actuar como órgano de expulsión de toxinas. De la misma forma, se podría suponer que la mucosa respiratoria podría realizar una detoxificación si fuera necesario.
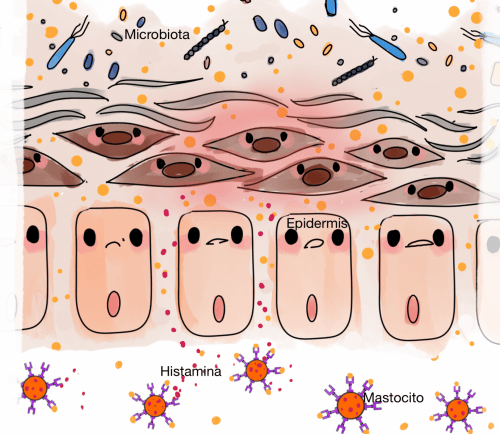
Para poder eliminar las toxinas a través del sistema respiratorio, los capilares que están en contacto con la mucosa oral dejan pasar las toxinas a través de sus paredes y situarse en la capa exterior de la mucosa. Esto crea una situación de mucosa permeable, es decir, las uniones entre las células epiteliales respiratorias se abren para dejar escapar las toxinas. Una vez se han expulsado las toxinas al espacio exterior de la mucosa, las toxinas dañan esta mucosa y los cilios, de forma que se vuelve más sensible a los alèrgenos externos, los cuales pueden llegar hasta el espacio subepitelial (lámina propia) debido a la mucosa permeable, donde los mastocitos y los anticuerpos IgE reaccionan para eliminarlos, reacción que se conoce como alergia.
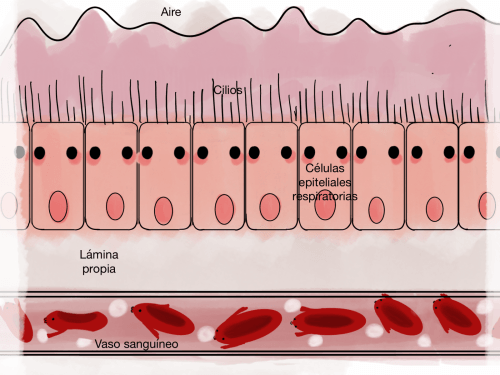
Mucosa respiratoria sana.
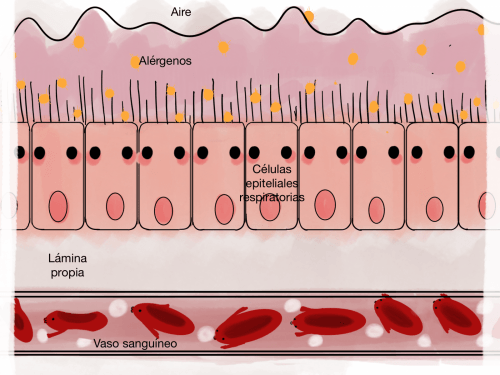
En una mucosa respiratoria sana la protección frente a agentes externos es realizada por la microbiota, la inmunidad de la mucosa, como los anticuerpos IgA, y los cilios.
Fig. 3.16 Mucosa permeable: las células intestinales (enterocitos) se encuentran separadas para permitir la expulsión de toxinas. Estas toxinas dañan la mucosa y los cilios.
Fig. 3.17 Una mucosa dañada no puede impedir la entrada de agentes externos.
Cuando no como adecuadamente tengo rinitis, aunque no haya ningún alérgeno en el aire. Esta rinitis irrita la mucosa nasal, haciéndola hipersensible a agentes alérgenos. Esto puede explicar por qué algunos alimentos son un factor debilitante de las hipersensibilidades.
| La mucosa respiratoria permeable podría ser debida a la expulsión de la carga toxémica. |
C) Si la sobrecarga de toxinas en el organismo no puede ser expulsada puede dañar ciertos tejidos del organismo. Veamos algunos ejemplos:
En el libro GAPS, El síndrome psico-intestinal, la Dra. Natasha Campbell-McBride explica cómo esta toxicidad puede llegar hasta el cerebro y causar varias enfermedades neurológicas y psicológicas. Algunas de las principales bacterias patógenas y oportunistas que producen neurotoxinas son Clostridia y Cándida. La Dra. Campbell-McBride declara:
“El síndrome GAP se desarrolla como consecuencia de una flora intestinal anormal que produce toxinas que fluyen a través de la pared intestinal dañada y llegan a la sangre, que a su vez las distribuye por todo el cuerpo. cuando estas toxinas llegan al cerebro, pueden causar problemas relacionados con el estado de ánimo, el comportamiento, el aprendizaje, la concentración, la memoria y la percepción sensorial.”
“La toxicidad procedente del intestino bloquea varios centros en el cerebro, dejándolo incapaz de manejar adecuadamente la información sensorial que proviene de los ojos, los oídos, las papilas gustativas, las terminaciones nerviosas táctiles y otros órganos de los sentidos. Esta información se distorsiona y el cerebro la malinterpreta”.
“Muchas especies de clostridios se encuentran habitualmente en el intestino humano, produciendo toxinas similares a la del tétanos y de otros tipos.” “En el intestino de los pacientes con GAPS, que no tienen estas bacterias beneficiosas para proteger la pared intestinal y controlar a los clostridios, las neurotoxinas tienen una oportunidad para llegar al torrente sanguíneo, el cerebro y al resto del sistema nervioso, afectando a su desarrollo y funcionamiento.” “Un síntoma típico de la infección del tétanos es la hipersensibilidad a la luz y a los ruidos. Esto también sucede en las afecciones GAPS, como el autismo, la esquizofrenia, la psicosis o la dislexia·.
“La cándida y las otras levaduras convierten la glucosa de la dieta en alcohol (etanol) y en su subproducto, el acetaldehído.” “Sin haber bebido, desarrollaban todos los síntomas típicos del alcoholismo” “No hay ninguna parte del cuerpo que no sufra ante el suministro de alcohol constante, aunque sea en cantidades muy pequeñas” “Se dañan los nervios periféricos provocando sentidos alterados y debilidad muscular”
“Existe un grupo de compuestos químicos llamados criptopirroles que influyen en la disfunción mental.” “La afección se denomina piroluria y se manifiesta con síntomas como ira, irritabilidad, fallos de memoria, deterioro de la función intelectual, baja inmunidad e incapacidad para lidiar con el estrés.”
Las neurotoxinas pueden atravesar la barrera hematoencefálica de la misma forma que los medicamentos psiquiátricos y las drogas, normalmente disueltos en lípidos como el colesterol.
| La hipersensibilidad sensorial puede ser debida a la producción de neuro-toxinas en el intestino |
El origen de la disbiosis de la flora intestinal y el síndrome del intestino permeable ha sido extensamente explorado. La Dr. Cambpell Mc-Bride, por ejemplo, cita la siguiente lista: antibióticos, analgésicos o calmantes, medicamentos esteroides, píldora anticonceptiva, pastillas para dormir, anti-ácidos, y muchos otros medicamentos; dieta, biberón, ayuno prolongado, hambruna o sobreingesta; enfermedades infecciosas; cirugía, quimioterapia, terapia hormonal y radioterapia; estrés físico o psicológico prolongado; esfuerzo físico extremo, edad avanzada, alcoholismo, exposición a sustancias tóxicas, factores estacionales, exposición a radiaciones ionizantes y climas extremos.
La microflora normal
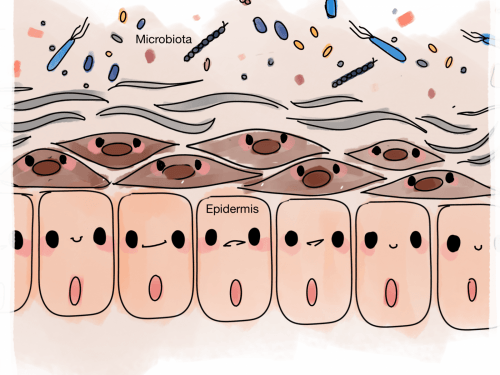
Los mismos problemas que aparecen en la flora intestinal son extensibles a todas las mucosas (respiratoria, vaginal, conjuntival y urológica) y piel del cuerpo, la llamada microflora normal.
Una piel que no está bien protegida por las bacterias simbióticas es más frágil frente a las condiciones ambientales, como la sequedad y el frío. Un artículo de investigación "presenta información señalando la relación entre la microbiota cutánea, la función de protección de la piel y la sensibilidad cutánea”. Otro artículo declara “La disbiosis bacteriana está asociada a trastornos inflamatorios crónicos de la piel, como dermatitis atópica y psoriasis”.
Respecto a la flora de las mucosas del cuerpo, las que recubren las partes internas del cuerpo que están en contacto con el exterior como la respiratoria, en un estudio “se ha encontrado que la flora microbiana de las personas con rinitis alérgica es diferente a la de las personas que no sufren esta condición.” En otro estudio, “la composición diferente de la microbiota pulmonar entre personas asmáticas y personas sanas sugiere que las bacterias podrían contribuir a la iniciación del asma.” Todavía en otro estudio, “de forma similar a los que se encuentran en el intestino, los microorganismos de la microbiota respiratoria juegan un papel en la salud y la enfermedad.”
Existe pues una relación entre una microbiota de la mucosa/piel disbiótica y alergias.
De la misma forma que el intestino puede ser permeable o agujereado, también se puede dar una mucosa dermatológica o respiratoria permeable. Se ha encontrado en diferentes estudios (1, 2, 3) que una mucosa/piel permeable o perturbada en personas padeciendo diferentes alergias.
La Dra. Campbell-McBride describe cómo la disbiosis intestinal es la principal responsable del intestino permeable. Mi hipótesis es que la misma relación entre estas dos condiciones puede establecerse en las diferentes mucosas del cuerpo y la piel. En el caso de la microbiota respiratoria, las bacterias simbióticas constituyen la primera linea de defensa del sistema inmune del sistema respiratorio contra las partículas que proceden del exterior, como en el intestino. Y de la misma forma, una falta de estas buenas bacterias comporta una mucosa respiratoria desprotegida que es altamente susceptible al daño y al desarrollo de bacterias indeseables, las cuales pueden causar una perturbación de la barrera, es decir, una mucosa permeable. Entonces, es necesaria la actuación de la segunda linea de defensa - los glóbulos blancos o respuesta inmunitaria TH2 - para poder limpiar el tracto respiratorio de sustancias irritantes como el polen y el polvo, utilizando anticuerpos IgE, mastocitos y otros agentes inmunitarios. Esta reacción crea una inflamación, que se experimenta como una alergia.
Esta condición es extensiva a la piel, mucosa vaginal y conjuntiva; la desprotección podría ser la causa de una reacción inmune TH2 en estas partes del cuerpo.
| Una microbiota deficiente podría conllevar una barrera permeable en mucosa y piel |
Barrera dérmica sana
Barrera dérmica permeable. Los agentes externos pueden penetrar la epidermis. Los anticuerpos IgE reaccionan para atrapar los alérgenos y los mastocitos liberan histamina, la cual produce la inflamación en la capa epidérmica.
Por lo tanto, una disbiosis en la microbiota respiratoria puede ser la causa de asma y fiebre de heno, la disbiosis en la microbiota dérmica puede ser la fuente de dermatitis, la disbiosis en la microbiota vagina la causante de la candidiasis y vaginitis, y la disbiosis en la microbiota conjuntival la responsable de conjuntivitis.
| Los alérgenos pueden llegar a la sangre de las personas hipersensibles debido a una mucosa (intestinal, respiratoria o dérmica) desprotegida y una pared permeable, al contrario de las personas sin problemas de salud, quienes no presentan estas condiciones de la mucosa y el revestimiento. |
Las causas de esta microbiota normal disbiótica son muy similares al de la microbiota intestinal. A continuación se destacan algunas de ellas:
1) La polución. Se conoce que los tóxicos matan las bacterias benéficas.
Yo respiraba un aire muy contaminado cuando era pequeña. Mi padre era un gran fumador y estuve expuesta a este humo desde que era un bebé. No hay duda que ello causó un fuerte impacto en mi sistema respiratorio, el cual todavía debe continuar.
2) Cualquier tipo de cosméticos, principalmente sus ingredientes sintéticos.
3) Medicinas, especialmente antibióticos, sprays nasales e inhaladores anti-asmáticos.
Los antibióticos son la causa más común de disbiosis. Los otros dos tipos de medicinas tienen un efecto anti-inflamatorio el cual se da gracias a un anti-histamínico o un corticoesteroide, los cuales se han demostrado que dañan la microbiota.
Muy a menudo de pequeña, cuando sufría la nariz taponada o rinitis me aplicaban sprays nasales.
4) Nutrición. La microbiota del intestino es un modelo que se replica en toda la flora del cuerpo. La principal fuente de bacterias en todas las partes del cuerpo procede del intestino. Diversos estudios (1, 2) indican que la flora intestinal está conectada con la flora cutánea; es el llamado eje intestino-piel. Otro estudio relaciona la flora intestinal con la flora pulmonar, en el llamado eje intestino-pulmón.
Así que por supuesto, la nutrición juega un papel muy importante en la flora de todo el cuerpo.
Este efecto es muy significativo en mi caso. Cuando sigo mi alimentación es ideal mis alergias se reducen prácticamente por completo, como explico en el capítulo sobre Alimentos.
5) Sequedad y bacterias del entorno. La composición bacteriana del aire en cada sitio es diferente, y depende de la temperatura, humedad, polución, etc. Si no estamos en contacto con bacterias beneficiosas, éstas no pueden instalarse en nuestro cuerpo.
Para que una bacteria o cualquier microorganismo viva en nuestro cuerpo se deben dar dos condiciones: 1) la bacteria debe existir previamente en alguna parte de nuestro entorno (agua, comida, aire, etc.) y 2) debemos ofrecer las condiciones apropiadas para que esa bacteria pueda asentarse en nuestro cuerpo, suministrándole comida, pH adecuado, temperatura, humedad, buenas vibraciones (emociones), etc. ¡Si queremos que las bacterias simbióticas se queden en nuestro cuerpo, debemos ser unos buenos anfitriones! (64).
Cuando me mudé de Barcelona a Suiza, pocos años después de casarme, mis alergias empeoraron, mi piel se volvió extremadamente seca y propensa al eczema. Esto parece ser contradictorio, ya que Barcelona es una ciudad muy contaminada, mientras que Suiza es uno de los países del mundo con el aire más limpio. El problema que me encontré fue la falta de humedad; el clima era muy seco.
Nunca he probado vivir en un país sub-tropical, pero sería interesante hacer el experimento, yo creo que experimentaría una mejora importante.
La humedad del ambiente es crucial para el desarrollo de la flora cutánea. Como este artículo expone, “Cada entorno cutáneo ofrece un “medio de cultivo” para el desarrollo bacteriano. Estos microorganismos necesitan agua disponible, fuentes de carbono, nitrógeno y macro- y micro-elementos. El agua es crucial para el desarrollo microbiano en la piel, y la cantidad de agua disponible para sostener este crecimiento es referido como actividad hídrica. La actividad hídrica influencia de forma muy importante el crecimiento de microorganismos y difiere considerablemente entre los principales entornos cutáneos descritos anteriormente. La piel seca, por ejemplo, favorece el crecimiento de los potencialmente invasivos estafilococos e inhibe el crecimiento de organismos comensales”. Lo mismo que sucede en la piel es también extensible a la microbiota oral.
La sequedad produce grietas, igual que en la tierra. Estas pequeñas fisuras pueden ser también la causa de la permeabilidad en piel y mucosas.
Así que el entorno ideal para vivir es un lugar húmedo, como una zona tropical, con mucha vegetación; o una zona templada cerca del mar, como el área del Mediterráneo.
Esto puede explicar por qué mi piel se restaura y mis alergias se reducen tanto en Barcelona y empeora en Suiza; y es todavía peor cuando voy a la montaña.
Pero un exceso de humedad también puede convertirse en un problema. El crecimiento de moho en el hogar puede ser perjudicial para nuestra salud. El moho se desarrolla en lugares húmedos, como baños, lavanderías, y sitios donde ha habido un escape de agua o una inundación. El moho produce micotoxinas, las cuales pueden afectar principalmente el sistema respiratorio y el sistema nervioso, pero también pueden causar problemas dermatológicos.
6) Agua
Un estudio sobre los efectos de la hidroterapia de colon en la flora intestinal afirma: “El lavado induce un cambio instantáneo y sustancial en la microbiota intestinal. La carga microbial total disminuyó en un factor de 31 y el 22% de los participantes perdieron la especifidad personal de su microbiota. Mientras los niveles bacterianos y la composición comunitaria fueron restaurados en unos 14 días, la tasa de recuperación dependía de la dosis.”
Otro estudio proclama que las irrigaciones colónicas cambian la composición bacteriana de la microbiota, pero la salud, específicamente las alergias, mejoran con esta terapia: “Algunos sujetos mostraron reducidas proporciones en bacteria fecal beneficiosa, aunque sus síntomas incluyendo rinorrea alérgica, estreñimiento, picores cutáneos y éczema, mejoraron.”
Parece ser, pues, que el agua actúa como un antibiótico, reduciendo la población de bacterias beneficiosas en la flora intestinal.
La aparente contradicción que el artículo anterior suscita es que la reducción de bacteria beneficiosa se acompaña de una mejora en las alergias. Hay dos posibles explicaciones a este fenómeno: Primero, junto con la reducción de las bacterias beneficiosas también se produce una reducción de las bacterias perjudiciales, lo cual es la verdadera causa de la mejora de los síntomas. En segundo lugar, un exceso de bacterias beneficiosas también puede ser perjudicial para la salud.
Otro estudio muestran un efecto similar del agua en la microbiota dérmica: “Las bacterias de la piel viven naturalmente en las queratinizadas capas externas de la epidermis, y el baño con agua o con disoluciones de agentes tensioactivos eliminarán muchas de estas bacterias”. “Experimentos revelaron que la cantidad total de bacterias en varios lugares de la piel se reducía pronto después de lavarla [con agua, jabón o detergente], volviendo en 24 horas a la cantidad anterior al lavado.”
Quizás este efecto es debido en parte al cloro del agua. El cloro es inhalado durante la ducha, lo cual puede perturbar considerablemente la microbiota de la mucosa oral. La microbiota cutánea también queda alterada por el agua con cloro de la ducha o el baño. Y por supuesto, todos los champús y jabones se añaden al daño. Sería interesante comprobar si este efecto antibiótico también se produce con agua sin cloro.
En mi caso, parece que el efecto del cloro no sea tan importante, ya que mi piel se encuentra en mejores condiciones en Barcelona, donde el agua contiene más cloro, que en Suiza. Seguramente el efecto de la falta de humedad es más importante, ya que se trata de una exposición continua día y noche, mientras que el espacio de tiempo entre cada ducha es suficiente para que la piel pueda recuperarse.
Herbert Shelton advierte en su libro Health For the Millions: “Sed amables con vuestra piel. Moderación en el uso del agua y temperatura tiene su recompensa”. La piel agradece la humedad ambiental, pero no el exceso de baños, sobretodo cuando en aguas cloradas.
6) Nacimiento y lactancia.
Diversos estudios (1, 2) muestran que la flora que coloniza el cuerpo durante toda la vida está directamente relacionada con las primeras bacterias con las que se estuvo en contacto durante el nacimiento y los primeros momentos de la vida. Desafortunadamente, el nacimiento por cesárea y el ambiente estéril de los hospitales donde los bebés nacen son las peores condiciones en las que el bebé puede obtener una buena microbiota. Y la flora vaginal de la madre también es muy importante si el nacimiento es por vía vaginal, así como la lactancia.
|
La polución, las medicinas, una nutrición incorrecta, la falta de humedad, el exceso de agua, una microbiota maternal disbiótica, el nacimiento por cesárea y la leche de fórmula son algunas de las posibles causas de las dysbiosis de las microbiotas.
|
Los cilios
Los cilios son proyecciones en forma de pequeños cabellos cuya función es atrapar las partículas extrañas del aire que entran en el tracto respiratorio. Si los cilios están dañados - de la misma forma que las vellosidades intestinales - no pueden realizar su función de limpieza correctamente.
Los cilios atrapan los alérgenos
En un estudio se exponen las posibles causas de la disfunción de los cilios:
1) “La disfunción ciliar puede ser primaria, el resultado de mutaciones genéticas resultando en una estructura ciliar anormal,
2) o, más comúnmente, secundaria, el resultado de estimulos inflamatorios infecciosos o ambientales que alteran la coordinación o movilidad normal.
3) Se ha encontrado que pacientes con rinosinusitis crónica tienen una limpieza de los cilios respiratorios perturbada.
4) Se ha demostrado que diversos estímulos mecánicos, ambientales y bioquímicos influencian la frecuencia del batido ciliar,
5) y patógenos microbianos comunes de la mucosa respiratoria como Pseudomonas aeruginosa y Haemofilus influenza han producido toxinas que parecen interrumpir la función mucociliar normal.
6) Además, mediadores inflamatorios presentes en pacientes con rinosinusitis parecen afectar la limpieza mucociliar secundaria”
Ahora ya no estoy expuesta a esos tóxicos como el humo del tabaco y sprays nasales. Pero cuando no se pudo realizar completamente bien la reparación de los tejidos debido a que los elementos vitales no eran los ideales en ese momento, quedan secuelas o pequeñas cicatrices. Y aunque ahora sigo un estilo de vida muy saludable, la edad también es determinante en los procesos de reparación. Por ejemplo, el cabello ya no crece tan fuerte, rápido y abundante en personas mayores que en jóvenes. Así que los cilios, por ejemplo, ya no tienen el mismo poder de regeneración.
Conclusión
En resumen, la explicación más plausible de las hipersensibilidades desde el punto de vista de la microbiota es que si no se dan o no se dieron las condiciones adecuadas para que las bacterias simbióticas vivan en nuestra piel y mucosas, entonces nuestra flora bacteriana (intestinal, dérmica o normal) está expuesta y no funciona correctamente. Como consecuencia, las partes protectoras y los agentes inmunes que la barrera sana dispone no pueden limpiar los irritantes como el polen y el polvo, y el sistema inmune necesita activar otras formas de hacer la eliminación que son más “agresivas”, como son las alergias y los procesos inflamatorios.
Recuperación de la microbiota
Todos estamos de acuerdo que una microbiota equilibrada es clave para recuperar la salud. Pero no hay consenso en cómo conseguir una microbiota saludable.
El principal campo de acción de la medicina funcional es la flora intestinal, pero desafortunadamente para lograr sus objetivos utiliza los probióticos, los antibióticos naturales y toda clase de alimentos fermentados, que son formas de combatir las indeseables bacterias oportunistas, en lugar de buscar la razón por la que se instalan en el intestino.
Las bacterias, como todo ser vivo, proliferan cuando están bien alimentadas, y pueden morir de hambre si no lo están. Así que controlar las bacterias es tan simple como alimentar las bacterias beneficiosas y matar de hambre las indeseables. T.C.Fry sostiene en The Life Science Health System: “Las bacterias no pueden proliferar si no hay comida y un terreno para su propagación. Se multiplican cuando hay un festín, y mueren cuando hay hambruna o un entorno adverso, por consiguiente, las bacterias no crean su suministro de comida más de lo que las moscas crean porquería. Los desperdicios deben preexistir a las moscas, y, en el mismo orden, los residuos o suciedad en la cual prosperan en nuestros cuerpos debe preceder su presencia y su propagación”
Cuando nos alimentamos, también estamos alimentando las bacterias de nuestro intestino al mismo tiempo. Estas se alimentan de la comida que nosotros no podemos digerir correctamente. La comida saludable es digerida por nuestras enzimas digestivas, posteriormente es absorbida y distribuida en el cuerpo y nuestro organismo la aprovecha. Pero los alimentos que no son sanos permanecen en el intestino, sin digerir, y son las bacterias indeseables las que se nutren de éstos, realizando un proceso de fermentación de carbohidratos o de putrefacción de proteínas.
Resulta que los mejores alimentos para nuestro cuerpo también lo son para las bacterias beneficiosas, y los peores alimentos para nuestro cuerpo son buenos para las bacterias indeseables.
Las bacterias no dependen solamente de la comida que les suministramos. Como explicamos más adelante, el estrés, nuestro estado de ánimo, los tóxicos a los que estamos expuestos, y todo nuestro estilo de vida también les influencia. Así que deberíamos tener en cuenta todos estos factores para recuperar la flora intestinal.
Los probióticos de los alimentos fermentados tienen el problema de contener una gran cantidad de histamina, la cual es realmente perjudicial para las personas hipersensibles.
Respecto a la suplementación con probióticos, aunque la Dra. Campbell-McBride los recomienda, ella misma reconoce que “desafortunadamente la mayoría de complementos probióticos no se instalan o colonizan la pared intestinal. De hecho, probablemente el único momento en nuestras vidas en el que se puede poblar el intestino con bacterias beneficiosas es en en nacimiento, cuando el intestino es estéril. Así que los probióticos hacen su trabajo en el lumen del intestino y luego salen de nuestro cuerpo”. Otro tema es la cuestión sobre la supervivencia de los probióticos hasta llegar al intestino. La Dra Campbell-McBride añade en esta linea que “muchos de ellos no sobreviven el ácido del estómago… pero una importante observación en este sentido es que incluso muertos, las bacterias probióticas tendrán un buen efecto.”
Incluso la medicina funcional reconoce que los antibióticos convencionales son la peor opción porque destruyen también las buenas bacterias. Los antibióticos naturales, en forma de hierbas, aceites esenciales, setas medicinales y extractos de alimentos tienen un efecto similar dañino sobre las bacterias beneficiosas. El efecto de los alimentos con efecto antibiótico, como el ajo, cebolla, sal, especies, miel, jugo de limón y aceite de coco, sobre las buenas bacterias no se conoce con exactitud.
Cuando se administra un antibiótico de cualquier tipo, las bacterias indeseables mueren, pero si persiste la misma dieta y el estilo de vida no saludable las mismas bacterias reaparecerán poco tiempo después.
Cuando no hay ninguna fuente de polución en nuestro cuerpo, las malas bacterias desaparecen naturalmente, porque no hay nada que las sostenga.